数字放射成像基础物理学/图像接收器

本章描述了数字放射成像图像接收器的技术方面。这些接收器通常用于放射成像,有些也可以用于透视成像。因此,除了单次曝光放射成像之外,其他曝光模式也可以与所述技术一起使用。透视成像中连续 X 射线曝光的使用通常是指使用低 XRT 电流(即 0.5 到 5 mA)——参见图 4.1。所得图像的图像质量较低,但足以用于患者定位或监测 导管 置入。其使用也被称为透视,这是指过去使用涂有荧光材料的玻璃板进行这种成像的日子。相反,透视摄影通常是指使用相对强烈的(例如 50 到 1000 mA)脉冲曝光。脉冲通常持续时间很短,并且可以以例如每秒 1 到 8 次的速率施加。所得图像具有相对较高的图像质量,因此可以用于诊断目的。
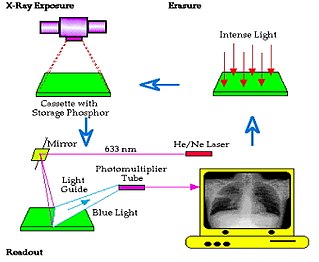
我们之前描述过 光激发发光 的过程,该过程在计算机放射成像中得到利用,其中辐射的吸收导致电子被捕获在中间能级。具有此特性的磷光体因此被称为存储磷光体。
可以使用涂有 晶体 的钡氟卤化物化合物(其中包含微量的 铕)的板记录潜像。这些化合物的通式为 BaFlX:Eu,其中 X 可以是 Cl、Br 或 I 或它们的混合物。放射成像信息通过将电子提升到能隙中的陷阱来记录,填充陷阱的数量与吸收的辐射能量量成正比。当受到约 600 到 680 纳米(即红光)波长的可见光刺激时,晶体发光,因为电子返回到 300-500 纳米(蓝色)范围内的基态。

- 该板可以用细聚焦的 激光 光束(例如 He/Ne)和扫描镜以 光栅模式 扫描——参见图 4.2。激光光刺激从陷阱中释放电子,从而产生光发射,该光发射由光导收集并馈送到 光电探测器(例如,光电倍增管)。当板被扫描时,光电探测器产生的信号被放大并由 模数转换器 (ADC) 数字化。
- 该图像本质上逐点逐行构建,从而提供高达 4k x 4k 像素 的数字图像分辨率。像素大小通常为 0.1 μm。成像循环通过用高强度 钠蒸汽灯 照射板来完成,该灯擦除潜像的任何残留物,并且基本上为板准备重复使用——参见图 4.3。
- 计算机放射成像的空间分辨率受诸如磷光板厚度、读出时间和激光束直径等因素的影响,激光束直径通常约为 100 μm。注意,激光光在磷光层主体中的散射会使受激区域的宽度超出该直径。
- 注意,CR 成像过程的性质限制了其在单次曝光放射成像中的应用。在临床实践中,该过程通常是工作流程的一部分,其中患者放射照片像传统胶片/增感屏放射照片一样被记录下来,但现在图像是在潜像读出设备上生成的,并自动发送到质量控制工作站进行图像评估、注释和传输到 PACS 用于报告。

- CR 成像板在结构上与增感屏非常相似。它由嵌入有机粘合剂中的约 5 μm 的微小磷光颗粒组成,这些颗粒涂覆在基底材料上。该板是不透明的,因此强烈且各向同性地散射光(激发激光和受激光)——参见图 4.4。因此,光扩散限制了磷光层的有用厚度。通过增加磷光层厚度,确实可以提高 X 射线吸收效率。但是,
- 磷光层中光的横向扩散将与层厚度成正比增加,从而损害空间分辨率;并且
- 当层超过一定厚度时,灵敏度不会显着提高,因为大部分在层深处激发的光将无法到达表面以供检测。
- 通过使成像板的基底由透明材料制成并从板的正面和背面检测光激发发光[1],可以克服这种灵敏度限制。这需要两个光收集系统,但只需要一个激光束。改进的灵敏度是由于使用传统的单激光方法仅收集了约 30% 的光激发光。此外,使用结构化磷光体(例如,CsBr:Eu——参见 下面的讨论)作为成像板[2],已经实现了灵敏度的提高。
CR 的一个基本限制是读取潜像所需的时间。由于磷光发光的衰减时间通常约为 0.7 μs,因此读取 3,000x3,000 像素的图像可能需要超过半分钟才能完成。可以通过线扫描来获得改进,其中一整行的像素同时被激发和读出,而不是像上面描述的那样逐个像素进行。这种线扫描方法需要线性排列的激光光源(例如,激光二极管),以及与成像板一样宽的线性排列的光电探测器,并且会产生小于 10 秒的读出时间。此外,线性扫描机制可以内置到图像接收器盒中[3]。
注意,已经发现使用 CR 板进行临床放射成像会产生一系列独特的伪影,这些伪影在 Cesar 等人的一篇图片评论中进行了介绍。(2001)[4]。

近年来,在数字放射成像的平板图像接收器的开发方面进行了大量研究。这项研究已经扩展到开发用于例如笔记本电脑的主动矩阵液晶平板显示器(AMLCD)。AMLCD 的基础技术是一种称为主动矩阵阵列的大面积集成电路,它由数百万个相同的半导体元件组成,这些元件沉积在基材材料上。与这种主动矩阵阵列耦合的增感屏或光电导体构成了平板 X 射线图像接收器的基础。这些探测器已应用于放射成像和透视成像。
这种接收器如图 4.5 所示,其中主动矩阵阵列和相关电子电路安装在盒式磁带中。阵列尺寸可达 43 厘米 x 43 厘米,拥有超过 900 万个像素(像素尺寸约为 140 μm)。阵列的操作由数字图像处理器控制(见下一章),它还存储和显示生成的图像。
图 4.6 说明了操作的简化描述。阵列的每个像素都带有一个开关(通常由薄膜晶体管制成),该开关以允许同时操作阵列中一行中的所有开关的方式连接到切换控制电路。每个像素的输出与单个前置放大器按列连接。在 X 射线曝光期间,所有开关均保持关闭状态。曝光后,第一行的开关打开,每个像素的信号由前置放大器放大,使用 ADC 进行数字化并存储在数字图像处理器的图像存储器中。然后关闭这些开关,并打开第二行的开关以获取来自第二行像素的信号。此过程对整个阵列重复,因此以顺序的逐行方式获取图像。当接收器用于透视成像时,阵列会连续扫描[5]

研究开发已在两个方面取得进展,如图 4.7 所示。
间接接收器
[edit | edit source]- 间接接收器基于将增感屏耦合到主动矩阵阵列。已使用 Gd2O2S:Tb 和 CsI:Tl 等磷光体,并且在 X 射线相互作用后产生的光被由光电探测器组成的像素阵列检测 - 见图中的面板 (a)。每个光电探测器都会产生与照射到它的光量成正比的电荷,并且该电荷会存储起来,直到它被切换控制电路读出。由于检测到的 X 射线首先被转换为光,然后被转换为电荷,因此该检测过程称为间接检测。
- CsI:Tl 作为增感屏具有明显的优势,因为它在 33 keV (I) 和 36 keV (Cs) 处具有良好的 K 吸收边,并且其晶体可以在高达 600 μm 厚度的薄层中以密集的针状(直径 5-10 μm)结构生长[6]。因此,由 X 射线吸收产生的荧光可以通过光纤引导到光电探测器阵列,而不会产生太多横向色散。因此,CsI:Tl 是一种所谓的结构化磷光体,与使用 Gd2O2S:Tb 和类似屏幕获得的分散粉末磷光体形成对比。由于其晶体结构,CsI:Tl 中闪烁点的堆积密度也非常高,而粉末屏幕仅包含约 60% 的磷光体和 40% 的粘合剂。这使得结构化磷光体的吸收效率比具有类似空间分辨率能力的粉末屏幕高约四倍。
- CsI:Tl 在可见光谱的绿色区域发出荧光,在那里 a-Si 的光吸收效率相对较高。
- 间接接收器也已应用于计算机断层扫描。例如,在 MDCT 中,由磷光材料制成的多达 916 列 x 64 行的探测器元件阵列与 a-Si 光电二极管阵列耦合。超快陶瓷 (UFC) 探测器,以掺杂的硫氧化钆晶体制造,具有相对快速的响应、高检测效率和宽动态范围。此外,可以将准直器叶片直接安装在探测器阵列上以降低散射。
直接接收器
[edit | edit source]- 直接接收器基于将光电导体耦合到主动矩阵阵列。已使用无定形硒 (a-Se) 等光电导体,并且在 X 射线相互作用后产生的电荷被由电极和电容器组成的像素阵列检测 - 见面板 (b)。该电荷存储在每个电容器中,直到它被电子切换电路读出。光电导体需要使用表面电极施加大约 5,000 伏的电压,以便产生的电荷可以被吸引到像素电极。
- 硒作为 X 射线吸收材料的效率不如碘化铯,因为它的原子序数 (Z=34) 较低。它的 K 吸收边在 13 keV,并且其衰减随着能量的增加而迅速下降。在此基础上,可以预期需要相当厚的 a-Se 层才能以与 CsI 在较高 X 射线能量下相同的效率吸收 X 射线光子。其他潜在材料,如氧化铅 (PbO)、碘化铅 (PbI2) 和碘化汞 (HgI2) 存在,它们对给定层厚的吸收效率优于硒,并且可能在未来得到应用[7]。
平板图像接收器的重要设计特征包括像素尺寸和填充率。像素尺寸影响空间分辨率,典型的尺寸约为 100-200 μm。填充率是指对图像信号(无论是电荷还是光子)敏感的像素区域的百分比。鉴于需要容纳输入切换信号的导体(约 10 μm 宽)和输出图像信号的导体,以及每个像素中的薄膜晶体管,它永远不会达到 100%。典型的填充率在 50-80% 的范围内。
平板探测器通常使用氢化的无定形硅 (a-Si:H+) 的主动矩阵作为读出阵列。这是为笔记本电脑显示器开发的技术,它使制造具有高辐射耐受性的超大面积 X 射线成像器成为可能。例如,无定形硅层通过等离子体增强沉积硅烷 (SiH4) 气体在玻璃基板上形成。无定形层的无序结构的优点是,X 射线检测可以在没有辐射损伤材料的情况下进行。因此,该材料可以重复暴露于相对强烈的 X 射线束中。主动矩阵阵列通过光刻和化学蚀刻技术从 a-Si 层制造,这些技术广泛应用于集成电路制造。
但是,a-Si 受限于可以构建到该材料中的结构的最小尺寸。另一种可能性是基于互补金属氧化物半导体 (CMOS) 技术的读出阵列。CMOS 使用晶体硅晶片而不是无定形硅制成,并且在半导体行业高度发达。CMOS 成像器提供高填充率和非常快速的读出。此外,可以为每个像素集成片上电子器件(例如放大器),这可以显着提高性能,并且有一天可能会提供 X 射线能量辨别能力。但是,由于存在明显的电子噪声,它们在 DR 中的使用受到限制。
间接探测器设计的变体是在增感屏的前侧安装光电二极管/TFT 阵列 - 称为辐照侧采样 (ISS)[8]。这里的优势在于改善了屏幕中闪烁点与光电二极管之间的检测几何形状,从而减少了光衰减和模糊效应。
可以使用间接和直接图像接收器的特征获得一种有趣的混合设计。在这里,结构化磷光体与薄 a-Se 层耦合,并且当使用可编程施加电压控制电子放大时,具有潜在的优势。
使用直接探测器的光学读出可以减少TFT和相关电路产生的电子噪声。这里使用两层a-Se,中间隔着一层电子俘获层(ETL)。一层在吸收X射线时产生电子,这些电子被ETL俘获,第二层较薄的层在被一行扫描的LED阵列照射时用于读取该电荷[9]。

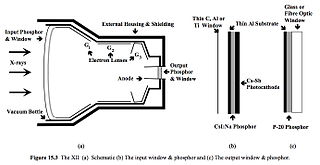
图 4.8 显示了X射线影像增强器 (XII) 和视频系统的基本元件。从患者体内射出的X射线在 XII 中被转换为光学图像,该图像被 摄像机 观看并使用计算机系统显示。这些系统广泛用于 透视 和 荧光造影,在 钡餐检查、血管造影 和 介入放射学 中。它们的历史发展在 Balter (2019) 中进行了回顾[10]。
许多系统还具有在 XII 输入端放置 CR 或 DR 盒的机制,以便可以记录放射影像。此设备有时被称为盒式转换器,可以允许将多个图像记录到一个图像接收器上。包含盒式转换器的单元有时被称为放射摄影/透视 (R/F) 系统 - 请参见图 4.9。

- 图 4.10 说明了 X射线影像增强器的基本特征。X射线束从患者体内射出后,进入 XII 管,被输入 荧光粉 吸收,从而产生光子。这些光子撞击 光电阴极,使其发射电子。电子被阳极和光电阴极之间产生的高电场加速朝向输出荧光粉移动。聚焦由聚焦透镜完成。电子撞击输出荧光粉,产生大量光子,这些光子携带透视图像。通过这种复杂的方式(参见图 4.11),XII 将 X射线图像转换为电光增强的光图像。
- 图像增强也来自于输出荧光粉远小于输入荧光粉。输出荧光粉的直径通常约为 2 厘米,而输入荧光粉的直径可能因临床应用而异,从约 15 厘米到 40 厘米不等。因此,图像缩小带来的增强倍数可能在 56 到 400 之间。通过管内的电子加速(即通量增益)可以实现额外的增强。获得的总亮度增益(即缩小倍数乘以通量增益)可以超过 5,000[11]。
- 输入窗口通常由一层薄薄的 钛、碳纤维 或 铝 制成,以最大程度地减少 X射线的吸收。输入荧光粉通常是掺钠的碘化铯 (CsI:Na)。输入荧光粉和光电阴极必须紧密接触以保持潜像保真度 - 请参见面板 (b)。电子以与输入荧光粉亮度成正比的方式产生,并被加速通过 25-35 kV 的电位,然后撞击输出荧光粉。这个加速阳极位于抽真空管的颈部。
- 静电聚焦透镜 (G1、G2 和 G3) 相对于阴极具有正电位。光电阴极实际上是弯曲的(与图 4.10 中显示的不同),以使所有电子的路径长度相等,从而最大程度地减少图像失真。

- 输出荧光粉通常由一种称为 P20 的荧光粉制成。这种荧光粉发出绿光,与摄像机的灵敏度非常匹配。在该输出荧光粉上镀上一层非常薄的铝,以防止光线反射回管内并激活光电阴极 - 请参见面板 (c)。这层也作为 接地,用于从管中去除用过的电子。
- 玻璃外壳包裹在一个铅衬套中,该衬套提供一定程度的辐射防护,防止 X射线散射。还加入了外部磁场的防护。许多 XII 设计还在输入端加入了一个固定式放射摄影栅格。
- 可以通过改变图 4.10 中所示静电透镜 G3 上的电压来实现可变场大小。增加该电压可以用来减少可以在输出荧光粉上成像的输入荧光粉的区域,但它也会降低缩小增益。通常需要增加辐射照射量(即 mA)来进行补偿。在介入放射学等需要精细控制的情况下,这种可变场大小很有用。但是,应该理解,当需要等亮度的图像时,由此产生的患者照射量变化与场大小的平方成反比。
- 应该理解,即使具有相当大的亮度增益,输出荧光粉上的图像仍然非常暗淡,无法直接观看。这就是通常使用摄像机来观看 XII 输出的原因之一。此外,应该理解,XII 图像会受到枕形失真和渐晕等效应的影响。
- 摄像机通过光学耦合观看 XII 的输出,光学耦合由一个简单的透镜系统和一个光圈组成。光圈可以用来控制照射到摄像机的光量。或者,摄像机和 XII 可以通过光纤光学耦合。
- 透视中使用两种主要类型的摄像机。传统设备称为 光电导摄像机 或拾取管 (PUT),如图所示,以及更近期的半导体或 CCD 摄像机。两种摄像机都以视频信号的形式生成图像,但方式大不相同。下面描述了这些摄像机的操作。
- 光电导摄像机
- PUT 摄像机使用一种称为 靶 的光敏传感器。XII 的输出图像聚焦到靶组件上(参见图 4.12),靶组件由三层夹层组成。第一层是玻璃面板,它只用于保持真空,同时传输入射光。接下来是信号板,它由一层薄薄的透明导电石墨膜组成。约 40 伏的电位施加到这层。夹层的第三个成员是靶,它是一层薄薄的光电导材料膜。

- 摄像机的一个重要部分是真空管,其长度通常高达 15 厘米,直径高达 3 厘米。它可以被聚焦和偏转电子束的线圈包围。或者,称为偏转器的偏转电极可以被塑造成真空管内壁的形状。
- 管子的另一端是阴极。通过间接加热,电子从阴极表面沸腾出来,并被高达 900 伏的电压加速到阳极。阳极以细金属网的形式延伸到管子末端,允许大部分电子束穿过它。一旦穿过,它们就会减速撞击信号板。电子束使用聚焦线圈聚焦到一个微小的点,聚焦线圈几乎延伸到管子的整个长度。聚焦的电子束可以通过对偏转器施加合适的电压来进行垂直和水平偏转。
- 照射到光电导靶上的光会改变其电导率,变化的程度与光强成正比,这些变化由扫描电子束读取。产生的电流通过透明导电膜传送到外部电路,在那里可以开发出 视频电压。
- 半导体摄像机

- 请注意,CCD 摄像机也已在放射学应用中直接观察增感屏中得到应用[12]。

- 摄像机控制单元提供摄像机与显示器之间的连接。它包含一个 振荡器 电路,例如,用于控制 PUT 摄像机的电子束偏转,或控制 CCD 摄像机的隔行传输,并将录制图像与视频监视器上显示的图像或存储在计算机内存中的图像同步。同步通常使用在每行视频和帧的 消隐间隔 期间插入的 同步脉冲 来实现 - 见图 4.14。控制单元中的主放大器调整视频放大器的增益,以便视频信号范围(通常为 0 到 1 伏)可以得到充分利用。此功能称为 自动增益控制 (AGC)。
- 请注意,视频图像通常是矩形的。图像宽度与高度的比率称为 纵横比,通常为 4:3。这并不理想地适用于医疗成像,其中摄像机正在观看 XII 生成的圆形图像。
自动亮度控制
[edit | edit source]- 在透视成像中遇到的身体部位厚度和成分范围相当大。例如,在钡上消化道检查中,从筛选颈部到筛选胃部会大大增加沿途的 X 射线衰减,并导致图像变暗,除非调整曝光因素和/或摄像机的增益以进行补偿。曝光因素的调整通常称为自动亮度控制 (ABC),而基于摄像机的调整由上述 AGC 提供。ABC 用于在检查过程中保持显示图像的亮度处于恒定水平。它涉及根据所检查的解剖部位自动调整 kV 和 mA。例如,这可以通过 XII 输出处的小型光电传感器来实现,该传感器监控增强的图像的中心部分并将信号反馈到发生器以相应地调整 kV、mA(或两者)。
- ABC 系统通常设计为在最小 (例如 70 kV) 和最大 (例如 120 kV) 千伏电压之间运行。例如,可以在曝光序列开始时使用最小 kV 来防止低能 X 射线不必要地照射患者,然后自动增加 kV 以达到预定的图像亮度水平。在该过程中,管电流 (mA) 也可以自动调整。在 ABC 的 kV 范围内,这种 mA 调整受到 XRT 的功率额定的限制。当达到功率限制时,例如,在腹部侧面的透视或在倾斜角度的心脏投影中,曝光因素的进一步调整不再可能,AGC 电路可以发挥作用以保持图像亮度。但是,图像通常会产生更高的电子噪声。
- ABC 系统使用的实际 kV 和 mA 设置决定了透视图像中显示的对比度以及患者的剂量。可以使用高剂量 ABC 模式,该模式会降低 kV 并提高 mA,以便在相同图像亮度下可以提高图像对比度,而低剂量模式会提高 kV 并降低 mA 以实现类似的结果。许多系统上还可以选择第三种中间模式。XRT 的热容量施加了功率限制,该限制由乘积 (kV x mA) 控制,ABC 系统会自动应用。这由所筛选解剖部位的厚度和成分决定。当该乘积达到功率限制时,例如,对于非常大的患者,ABC 通常会保持恒定的 kV 和 mA 设置。因此需要摄像机的 AGC 提供的额外控制。此外,AGC 对图像亮度的控制几乎是瞬时的,而高压电路可能需要大约一秒钟才能响应任何 ABC 检测到的照度变化。因此,AGC 在此适应期内也很有用,以便在显示的图像中保持恒定的亮度。
辐射剂量管理
[edit | edit source]许多系统上都提供了一个指示生成 CR 或 DR 图像所需的辐射照射量的指标。该指标可以称为灵敏度指数 (SI)、对数中值 (LgM)、曝光指数 (EI) 或类似参数,可用于衡量曝光的充分性。请注意,这些参数通常参考在特定条件下(例如 X 射线能量、束过滤等)生成的曝光,因此只能被视为患者剂量的粗略指标。
剂量面积积 (DAP) - 请参见 下面的讨论 - 记录可用于回顾临床环境中随时间的曝光趋势[13]。这里的目标之一是减少曝光爬升现象,在这种现象中,例如,为了追求优质图像,曝光会随着时间的推移而缓慢增加。这里的另一个目标可以是查看相对于 诊断参考水平 (DRLs) 的曝光测量值。
重复曝光分析也可以与这种曝光回顾相结合,以便例如,X 射线工作人员团队可以共同努力提高工作效率。重复拍摄的理由可以归类为放射学曝光错误,包括因患者移动而导致的错误(例如,使用时间过长的曝光),以及放射学定位错误[14]。
- 近年来,随着大量关于脱发和皮肤损伤的报告,人们对减少透视剂量产生了浓厚的兴趣。这些损伤是由于患者接受长时间介入手术造成的[15]。世界各地的监管机构已对国际放射防护委员会的讨论作出回应[16],并发布了以下建议,建议设备负责人
- 研究发现,皮肤损伤对以下因素很敏感:之前的过量辐射暴露、药物、结缔组织疾病和糖尿病。Balter 等人 (2010) 对头发和皮肤影响进行了综述[17]。例如,介入放射学中单部位皮肤剂量超过 2 Gy 会导致红斑和脱发,剂量更高则会导致永久性皮肤损伤。
- 已开发的减少患者剂量的机制包括
- 准直:由于传统的矩形准直器与基于 XII 的透视系统(产生圆形图像)一起使用会导致未使用的曝光,因此一些现代系统使用圆形准直器。这些准直器通常具有自动响应源到图像距离变化和 XII 中使用的电子缩放选择的功能。这样会形成一个复杂的准直器组件,该组件基于可调节的多叶吸收器,并且可以包括机器人控制。这方面另一个功能被称为无辐射准直器定位,它涉及将图像存储在计算机内存中,停止曝光并调整准直器控制装置,以便计算机生成准直区域的图形显示。
- 数字图像存储:由于图像存储在计算机内存中(请参见下一章计算机),因此可以实现以下功能:最后图像保持 (LIH),即不断显示最近获取的图像,而不照射患者,参考成像,即将先前获取的图像显示在第二个视频监视器上以进行比较,图像浏览,即可以显示先前获取的多个图像,以及透视循环,即可以连续回放成像序列以进行更仔细的检查。
- 自动亮度控制 (ABC) 可以与曝光脉冲控制和附加滤波器结合使用,从而产生所谓的自动剂量率控制 (ADRC)[18]。在此,可以根据筛查开始时遇到的特定曝光因素,自动选择不同的滤波器插入 X 射线束。例如,一些 ADRC 系统可以产生以下选择
- 在成像序列期间保持恒定的电压,
- 保持图像亮度的 mA 脉冲高度和宽度,以及
- 自动插入不同厚度的铜滤波器,
- 这取决于待检查身体部位的厚度和成分。例如,此类系统可以使用四个可选铜滤波器,其厚度分别为 0.2、0.3、0.6 和 0.9 毫米,具体取决于患者的厚度。由于吸收剂量对于较厚的患者而言更大,因为需要更高的曝光因素才能获得亮度足够的图像,因此会选择一个能够适当地硬化 X 射线束并减少患者剂量的滤波器厚度。这被称为光谱滤波。ADRC 系统可以使高压发生器根据铜滤波器厚度选择恒定 kV,并根据解剖结构改变 mA 脉冲高度。例如,它可能为脚等薄身体部位选择 60 kV 和 0.9 毫米铜滤波器,而为厚度大于 20 厘米的身体部位选择 80 kV 和 0.3 铜滤波器,并通过生成必要强度的脉冲来调整每次曝光的 mA。
- 大多数透视系统还具有声音警报功能,在“束开启”时间达到五分钟后会发出警报。累积曝光时间通常会实时显示在图像显示器上,以及 kV 和 mA - 以及在安装了剂量面积积量计 (见下文) 时显示剂量率读数。
- 工作人员在操作放射照相和透视设备时,会受到三种辐射源的照射:用于照射患者的初级射线束、来自 XRT 的漏射线以及来自患者的散射线。在工作人员需要在曝光期间留在 X 射线室或手术室的情况下,可以穿戴铅围裙并利用距离来最大程度地减少漏射线和散射线的影响。但是请注意,铅围裙的 X 射线衰减率仅约为 90-95%,具体取决于铅当量。这些围裙通常由含铅乙烯基制成,相当于 0.25-0.5 毫米铅,重量约为 5 公斤。用钨和锡等复合材料制成的具有类似衰减率的更轻便的围裙可能对长时间进行介入手术的工作人员很有用。在曝光期间,与患者近距离接触的工作人员应使用 0.5 毫米铅当量的围裙。与无背部设计的围裙相比,更安全的款式是环绕式围裙。从实际角度来看,铅围裙应始终垂直存储在架子上,因为折叠会造成裂缝,从而降低其有效性。此外,铅围裙应每年至少进行一次放射照相检查,以检查是否有任何磨损或损坏迹象。
- 此外,可以将患者附近工作人员的人数降至最低,并在即将曝光时发出警告。理想情况下,工作人员应在曝光期间位于屏蔽的操作员控制台区域后面。X 射线室的设计使得通常可以通过充分的屏蔽和距离来确保优化房间内任何人员(控制台后方或房间外部)的剂量。
- 在一些介入性情况下,介入医师可能发现有必要在部分手术过程中将手放在主射束中。这种多年来的反复暴露可能会最终导致放射性皮炎。在这种情况下,可以通过调整成像系统使手保持在患者的射束出口侧来实现剂量优化。例如,如果 XRT 位于患者下方,则操作导管的手应该位于患者上方。

- 还应注意,在透视中使用床上式 XRT 会导致工作人员剂量明显高于使用床下式 XRT 的系统 - 见图 4.15。患者散射的辐射增加以及患者床结构提供的屏蔽不足是原因。例如,在使用床上式系统而没有防护屏的放射科医生中,发现镜头损伤发生率增加[19]。然而,请注意,当使用倒置 C 型臂来辅助手部手术时,这种床上式论点可能并不总是有效[20]。

- 在心脏导管室、手术室和血管造影室中使用 C 型臂和类似的装置会带来额外的危害 - 见图 4.16。这些危害的出现是因为使用铅屏蔽装置的人体工程学问题 - 这些装置旨在最大限度地减少介入医师位置处的散射和泄漏。因此,他们的甲状腺和眼晶状体可能会接受大量的剂量。在这种情况下,可以佩戴甲状腺屏蔽和铅眼镜,并使用可调节的铅玻璃屏蔽来优化剂量[23][24]。一般来说,眼镜也需要侧面保护,屏蔽相当于 0.25 毫米的铅。此外,介入医师可以在颈部佩戴第二个剂量计,以监测他们甲状腺和眼睛的剂量。请注意,在心脏导管室工作人员(包括医务人员和临床人员)的眼中观察到与辐射相关的后晶状体变化 - 其中大多数人没有佩戴铅眼镜 - 其发生率明显高于未暴露的对照组[25],并且一项针对大量介入心脏病学家的白内障发生率研究已经启动[26]。
- 介入医师在手术过程中的位置对他们的手部剂量有很大影响[27]。可以使用靠近 XRT 的手指上的环形剂量计来监测此类剂量。通常不佩戴铅手套,原因是人体工程学因素,以及因为当屏蔽的手在射束中时产生的额外衰减会增加自动控制的曝光因素。请注意,在泌尿外科[28]和血管内手术[29]等专业领域可能需要特别的额外优化技术。
患者剂量
[edit | edit source]- 应使用良好的成像几何形状来优化放射学、透视和荧光摄影中的患者防护。在大多数情况下,图像接收器应因此移至距 XRT 最远的位置,并将患者尽可能靠近图像接收器。换句话说,患者应该理想地移动到图像接收器,而不是反过来。一些透视系统可以自动执行此操作,以便在曝光之前在患者和图像接收器之间保持狭窄的空气隙。
- 可以预期,患者接受透视手术的有效剂量明显高于普通放射学 - 见下表。较高的剂量来自透视筛选曝光和多次荧光摄影曝光。请注意,身体中包含许多放射敏感器官(如腹部)的强衰减部位会在表中产生较大的剂量。
| 程序 | 有效剂量 (mSv) |
|---|---|
| 脑血管造影 | 2.5
|
| 肾造瘘术 | 5.5
|
| 钡餐 | 8.2
|
| 肾动脉造影 | 10.3
|
| 钡灌肠 | 11.7
|
| 胆道支架置入术 | 12.5
|
| 肠造影 | 14.0
|
- 可以从表中看出,所有剂量都高于平均年度背景剂量 (2.4 mSv)。从这个角度来看,脑血管造影的剂量相当于大约 1 年的背景暴露 - 其所谓的背景辐射等效时间 (BERT)。但是请注意,由于患者解剖结构差异和成像技术质量等因素,患者剂量测定调查数据可能会存在相当大的变化,变化幅度可能超过 10 倍。还要注意,世界不同地区背景暴露的变化幅度可能超过 100 倍。很明显,BERT 只是一个非常近似的相对剂量指标。
- 上表中较高的剂量,以及在延长介入手术中更高的剂量,促使人们使用剂量测定设备来常规监测剂量面积积 (DAP) 和峰值皮肤剂量等参数。DAP(也称为克尔玛面积积)是衡量 XRT 出射总能量的指标,通常在靠近准直器的射束中某个位置测量(以 Gy cm2 为单位)。该参数的优点是它独立于源到皮肤距离,如之前所述,可用于估计手术的随机风险。峰值皮肤剂量是确定确定性效应可能性的一种有用指标。此类测量也可用于建立剂量刻度,以帮助介入人员进行辐射剂量管理[36]。
| 模态 | 检查 | 平均有效剂量 (mSv) |
|---|---|---|
| 普通放射学 | 四肢 | 0.001 |
| 膝盖 | 0.005 | |
| 肩膀 | 0.01 | |
| 胸部 (PA) | 0.02 | |
| 胸部 (PA + 侧位) | 0.1 | |
| 头骨 | 0.1 | |
| 颈椎 | 0.2 | |
| 乳腺X线摄影 | 0.04 | |
| 骨盆 | 0.6 | |
| 腹部 | 0.7 | |
| 髋部 | 0.7 | |
| 胸椎 | 1 | |
| 腰椎 | 1.5 | |
| 静脉肾盂造影 | 3 | |
| DEXA | 无 CT | 0.001 |
| 带 CT | 0.04 | |
| 透视 | ERCP | 4 |
| 小肠系列 | 5 | |
| 上消化道系列 | 6 | |
| 钡灌肠 | 8 | |
| 计算机断层扫描 | 头部 | 2 |
| 颈部 | 3 | |
| 钙化评分 | 3 | |
| 骨盆 | 6 | |
| 脊柱 | 6 | |
| 胸部 | 7 | |
| 腹部 | 8 | |
| 虚拟结肠镜检查 | 10 | |
| CTPA | 15 | |
| 三相肝脏 | 15 | |
| 冠状动脉造影 | 16 | |
| 介入放射学 | 头颈部血管造影 | 5 |
| 胸部血管造影 | 5 | |
| 冠状动脉造影 | 7 | |
| 腹部血管造影 | 12 | |
| CTPA、支架或射频消融 | 15 | |
| 盆腔静脉栓塞术 | 60 | |
| TIPS 置入术 | 70 | |
| 牙科放射学 | 口腔内放射学 | 0.005 |
| 全景放射学 | 0.01 | |
| 牙科 CT | 0.2 |
下面显示了此数据的视觉解释
- 在数字放射学中,实施剂量监测对于剂量优化至关重要。先前为胶片/屏幕放射学制定的工作人员指南应包括适当的准直、源到图像距离 (SID)、焦点尺寸和患者体位。这些信息还可以使人们能够随后估算有效剂量,例如在没有 DAP 计的情况下。使用不同检查的图像质量指标是帮助临床管理剂量和图像质量之间平衡的另一个步骤[37]。
- 图 4.17 总结了 1980 年至 2007 年间剂量调查综合目录的结果。可以看出,普通放射摄影的有效剂量变化幅度大于 1000 倍,范围为 0.001 至 3 mSv,具体取决于照射的解剖部位。用于钡餐检查的放射摄影/透视程序可以看出会产生更高的剂量 (4-8 mSv),CT 检查也是如此 (2-16 mSv)。介入放射学被认为会产生更高的剂量 (5-70 mSv)。因此,CT 和介入暴露可以被认为是相对高剂量的检查,因此需要从剂量管理的角度给予更多关注。但是,应该认识到这些值存在很大的不确定性,其变化幅度可能在 5-10 倍或更多。此外,平均数字本身是按年龄和性别平均的,在应用于个体患者时也会有 ±40% 的变化,具体取决于患者的体重、姿势、X 射线曝光因素和使用的成像技术等变量。因此,很明显,它们应该被视为指示性值,不应代替特定检查对个体患者的剂量。在这里使用它们仅仅是为了提供剂量管理的比较依据。
- 最后一点,请注意,普通放射摄影、透视检查、乳腺X线摄影和计算机断层扫描的患者剂量在 Huda 等人的文章中进行了回顾 (2008)[38]。
参考文献
[edit | edit source]- ↑ Neitzel U, 2005. CR 和 DR 数字探测器技术的现状和前景. Radiat Prot Dosimetry, 114:32-8.
- ↑ Cowen AR, Davies AG & Kengyelics SM, 2007. 计算机放射摄影系统及其物理成像特性的进展. Clin Radiol, 62:1132-41.
- ↑ Schaefer-Prokop CM, De Boo DW, Uffmann M & Prokop M, 2009. DR 和 CR:技术的最新进展. Eur J Radiol, 72:194-201.
- ↑ Cesar LJ, Schueler BA, Zink FE, Daly TR, Taubel JP & Jorgenson LL, 2001. 计算机放射摄影中发现的伪影. Br J Radiol, 74:195-202.
- ↑ Cowen AR, Davies AG & Sivananthan MU, 2008. 用于数字透视检查和透视摄影的动态、固态、平板X射线图像探测器的设计和成像特性. Clin Radiol, 63:1073-85.
- ↑ Cowen AR, Kengyelics SM & Davies AG, 2008. 固态、平板、数字放射摄影探测器及其物理成像特性. Clin Radiol, 63:487-98.
- ↑ Spahn M, 2005. 平板探测器及其临床应用. Eur Radiol, 15:1934-47.
- ↑ Sato K, Nariyuki F, Kuwabara T, Fukui S, Okada Y, Nabeta T, Hosoi Y, Enomoto J, Sasao M & Seguchi Y, 2010. CALNEO 的开发,一种具有高转换效率的间接转换数字放射摄影系统. Fujifilm R&D, 55:10-3
- ↑ Rivetti S, Lanconelli N, Bertolini M, Borasi G, Golinelli P, Acchiappati D & Gallo E, 2009. 用于数字乳腺X线摄影的新型临床系统的物理和心理物理表征. Med Phys, 36:5139-48
- ↑ Balter S, 2019. 从 1895 年到 2019 年的透视技术驱动因素:物理学和生理学. Medical Physics International, 7:111-40.
- ↑ Seibert JA, 2006. 平板探测器:它们到底好在哪里?. Pediatr Radiol, 36 Suppl 2:173-81.
- ↑ Yaffe MJ & Rowlands JA, 1997. 用于数字放射摄影的 X 射线探测器. Phys Med Biol, 42:1-39.
- ↑ Schuncke A & Neitzel U, 2005. 对数字放射摄影系统在常规临床使用中的回顾性患者剂量分析. Radiat Prot Dosimetry, 114:131-4.
- ↑ Prieto C, Vano E, Ten JI, Fernandez JM, Iñiguez AI, Arevalo N, Litcheva A, Crespo E, Floriano A & Martinez D, 2009. 使用 DICOM 头部信息对数字放射摄影中的图像重拍进行分析. J Digit Imaging, 22:393-9.
- ↑ Shope TS, 1996. 透视检查引起的放射性皮肤损伤. Radiographics, 16:1195-9.
- ↑ Valentin J, 2000. 避免医疗介入程序中出现的放射性损伤. Ann ICRP, 30:7-67.
- ↑ Balter S, Hopewell JW, Miller DL, Wagner LK & Zelefsky MJ, 2010. 透视引导介入程序:患者皮肤和毛发放射性影响的回顾. Radiology, 254:326-41.
- ↑ Lin PJ, 2007. 透视系统自动剂量控制与光谱整形滤波器结合的操作逻辑. Med Phys, 34:3169-72.
- ↑ Vañó E, González L, Beneytez F & Moreno F, 1998. 非优化介入放射实验室中职业暴露引起的晶状体损伤. Br J Radiol, 71:728-33.
- ↑ Tremains MR, Georgiadis GM & Dennis MJ, 2001. 使用反C臂技术在四肢手术中的辐射暴露. J Bone Joint Surg Am, 83-A:674-8.
- ↑ Whitby M & Martin CJ, 2003. 执行介入程序的放射科医师腿部的辐射剂量:它们会导致问题吗?. Br J Radiol, 76:321-7.
- ↑ Shortt CP, Al-Hashimi H, Malone L & Lee MJ, 2007. 介入放射学中工作人员下肢的辐射剂量. Cardiovasc Intervent Radiol, 30:1206-9.
- ↑ Shortt CP, Fanning NF, Malone L, Thornton J, Brennan P & Lee MJ, 2007. 神经介入手术中的甲状腺剂量:铅屏蔽能降低剂量吗?. Cardiovasc Intervent Radiol, 30:922-7.
- ↑ Thornton RH, Dauer LT, Altamirano JP, Alvarado KJ, St Germain J & Solomon SB, 2010. 比较介入放射室中操作人员眼睛保护策略. J Vasc Interv Radiol, 21:1703-7.
- ↑ Vano E, Kleiman NJ, Duran A, Rehani MM, Echeverri D & Cabrera M, 2010. 介入心脏病学人员的辐射性白内障风险. Radiat Res, 174:490-5.
- ↑ Jacob S, Michel M, Spaulding C, Boveda S, Bar O, Brézin AP, Streho M, Maccia C, Scanff P, Laurier D & Bernier MO, 2010. 介入心脏病学中的职业性白内障和晶状体混浊(O'CLOC 研究):X 射线是否参与?辐射性白内障和晶状体混浊. BMC Public Health, 10:537.
- ↑ Martin CJ, 2009. 放射工作人员剂量和剂量监测要求的回顾. Radiat Prot Dosimetry, 136:140-57.
- ↑ Hellawell GO, Mutch SJ, Thevendran G, Wells E & Morgan RJ, 2005. 辐射暴露和泌尿科医师:风险是什么?. J Urol, 174:948-52.
- ↑ Walsh SR, Cousins C, Tang TY, Gaunt ME & Boyle JR, 2010. 血管内介入中的电离辐射. J Endovasc Ther, 15:680-7.
- ↑ Le Heron J, Padovani R, Smith I & Czarwinski R, 2010. 医疗工作人员的辐射防护. Eur J Radiol. 2010 Oct;76(1):20-3.
- ↑ Wallace AB, Goergen SK, Schick D, Soblusky T & Jolley D, 2010. 多层螺旋CT 剂量:来自成功优化计划的临床实践改进策略. J Am Coll Radiol, 7:614-24.
- ↑ Ruiz-Cruces R, Perez-Martinez M, Martin-Palanca, Flores A, Cristófol J, Martínez-Morillo M & Díez de los Ríos A, 1997. 放射引导介入血管手术中的患者剂量:传统系统与数字系统. Radiology, 205:385-93.
- ↑ Ruiz-Cruces R, Ruiz F, Pérez-Martínez M, López J, Tort Ausina I 和 de los Ríos AD,2000. 钡剂检查的患者剂量. Br J Radiol, 73:752-61.
- ↑ a b Mettler FA Jr, Huda W, Yoshizumi TT 和 Mahesh M,2008. 放射学和诊断核医学的有效剂量:目录. 放射学, 248:254-63.
- ↑ Shortt CP, Malone L, Thornton J, Brennan P 和 Lee MJ,2008. 诊断脑血管造影过程中对眼睛和甲状腺的辐射防护:一项体模研究. J Med Imaging Radiat Oncol, 52:365-9.
- ↑ Davies AG, Cowen AR, Kengyelics SM, Moore J, Pepper C, Cowan C 和 Sivanathan MU,2006. 在荧光透视引导下的心脏电生理检查中降低 X 射线剂量. Pacing Clin Electrophysiol, 29:262-71.
- ↑ Uffmann M 和 Schaefer-Prokop C,2009. 数字放射学:图像质量与所需辐射剂量之间的平衡. Eur J Radiol, 72:202-8.
- ↑ Huda W, Nickoloff EL 和 Boone JM,2008. 过去 50 年美国诊断放射学患者剂量学概述. Med Phys, 35:5713-28.